早产
早产(preterm birth、premature birth),主要是指胎儿在早于37周之前分娩的过程[1],其婴儿被称为早产儿(preemies, premmies[1])。早产的症状包含每次子宫收缩间隔少于10分钟,或液体从阴道流出[2]。早产儿会有脑性麻痹、发展迟缓、听力与视力障碍等巨大风险,越早出生则风险越大[1]。
| 早产 | |
|---|---|
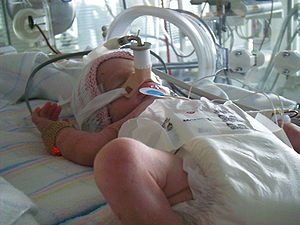 | |
| 在保温箱内的早产儿 | |
| 类型 | 分娩并发症[*]、出生 |
| 分类和外部资源 | |
| 医学专科 | 妇产科学 |
| ICD-11 | JB00.1 |
| ICD-10 | O60.1, P07.3 |
| ICD-9-CM | 644, 765 |
| DiseasesDB | 10589 |
| MedlinePlus | 001562 |
| eMedicine | ped/1889 |
早产的原因尚不明朗[3],其风险因子包含糖尿病、高血压、怀有多于1个胎儿、肥胖症或体重不足、一系列阴道炎、吸烟与心理压力等等[3][4]。除非有其他医疗状况如妊娠毒血症[5],孕期直到39周以前不建议采取引产等提前分娩措施,对于剖腹产而言也适用这样的建议[3]。
对于高风险孕妇而言,在怀孕期间采用孕酮可预防早产,而卧床休息并无法避免早产[6]。估计至少75%早产儿可借由适当治疗而存活[3]。于24-34周之间分娩的妇女可借由皮质类固醇提高预后成效[7]。一系列药物如硝苯地平可以让母亲延迟分娩,期能后送至提供更多医疗照护的场域,且能使皮质类固醇发挥更大功效[8]。一旦婴儿出生,必须进行一系列护理措施,包含借由肌肤间接触使婴儿保暖、母乳喂养协助、感染治疗与呼吸协助[3]。
早产是全球各地婴儿最常见死因[1],每年有将近1,500万的早产儿出生,约占所有生产的5-18%。1990到2010年代,许多国家的婴儿早产率都有上升趋势[3]。早产相关并发症,相较于1990年造成157万名婴儿死亡,2013年降低到了74万名[9]。23周以前出生的婴儿,存活率几乎为零;怀孕23周出生的早产儿存活率为15%,24周为55%,25周存活率则接近八成[10]。周数较大的早产儿,之后的相关并发症也较少[11]。
早产与孕龄的关系
编辑| 孕龄(从末次月经数起,通常大约是受精龄加两个星期) | |||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 2周 | 6周 | 11周 | 20周 | 21周 | 22周 | 23周 | 24周 | 25周 | 26周 | 27周 | 28周 | 29周 | 37周 | 40周 | 42周 | ||
| 胚胎和怀孕情况 | 胎儿发育阶段 | 胚胎 | 胎儿 | ||||||||||||||
| 成活率 | 不可能 | 很低[i] | 可能[i] | 能成活 | |||||||||||||
| 如果阴道流血 | 怀孕初期出血(流产危险) | 很可能流产 | 产前出血 | ||||||||||||||
| 自然分娩(期名) | 早孕流产 | 自然流产 | 早产期 | 足月 | 过产期 | ||||||||||||
| … 而且成活 | 早产 | 分娩 | |||||||||||||||
| … 而产后死亡 | 新生儿死亡 | ||||||||||||||||
| … 但产前死亡 | 死产[ii] | ||||||||||||||||
在人类中,早产的通常定义是在37周完整孕龄前出生[12]。在正常的人类胎儿中,几个器官系统会在34周和37周之间成熟,胎儿在这段时期结束时达到足够的成熟度。受早产影响最大的主要器官是肺。肺是子宫内最后成熟器官之一;所以许多早产婴儿靠著呼吸器度过了生命的头几天和几周。因此,早产与不成熟之间存在显著的重叠。一般来说,早产儿未发展完全,而足月婴儿则是发展成熟。在37周出生的早产婴儿,如果肺部已经产生了足够的肺部介面活性剂,可以让肺部在呼吸之间保持扩张,则通常不会有与早产有关的问题。此问题可通过使用药物来加速胎儿成熟,并且预防早产来减少相关后遗症。
症状及体征
编辑早产会导致许多的问题[13]。
早产的原因主要可以分为两类:引产或是自发性早产。早产的体征及症状包括一小时内出现四次或是四次以上的子宫收缩。真正的子宫收缩会伴随著宫颈扩张及宫颈管消失,这些是布雷希式收缩所没有的。在第三孕期的阴道出血、骨盆部感觉有重压、或是腹痛或是背痛都可能表示即将要早产。若阴道有出现透明的分泌物,表示早期羊膜囊破裂,在羊膜内围绕在胎儿周围的羊水已经流出。羊膜囊破裂不一定表示将要分娩,但一般会建议进行引产,因为感染绒毛膜羊膜炎对孕妇及胎儿都是重大威胁。有时宫颈会在没有疼痛收缩的情形下提早扩张,此时孕妇一直要到即将分娩的时候才会知道。
早产风险较高的孕妇,会在家中用子宫监控设备来监测子宫收缩以及是否有早产征兆,回顾研究发现这类监控设备没有减低早产的案例[14]。此研究中使用的研究方式品质不佳,研究结果指出,相较于正常产前检查的孕妇而言,在家进行子宫监控的孕妇出现非预期的产前检查的比例较高,不过婴儿出生后接受特殊照顾的比例也有降低[14]。
并发症
编辑死亡率和发病率
编辑在美国,早产是新生儿死亡的主要原因,占25%,新生儿感染和其他造成新生儿死亡的原因则明显减少[15]。而早产儿也有罹患严重慢性健康问题的风险,如下述:
生存极限周数为早产婴儿至少有50%存活率的最早怀孕周数。随著近40年来新生儿重症病房的照护技术进步,早产儿的生存极限周数已降至约24周[16][17]。大多数新生儿死亡以及40%较大婴儿死亡的早产周数都落在第二孕期的20至25.9周[18]。
由于脑损伤和发育迟缓的风险对于存活的早产儿有显著影响,因此是否需积极照护这些早产婴儿的伦理争议仍存在。生存极限的时间点也成为考量堕胎的因素之一[19]。
早产儿的特殊风险
编辑早产儿的体征通常与胎龄呈反比。因此,他们面临著不同器官系统间众多医疗问题的风险。
- 神经系统并发症:包括早产儿呼吸暂停、缺氧缺血性脑病变(HIE)、早产儿视网膜病变(ROP)[20]、发育障碍、新生儿短暂性高氨血症、脑性麻痹及脑室内出血;在孕期第32周前,脑室内出血会造成25%的早产[21]。轻微的脑出血通常不会或仅有少数持续的并发症,但严重的出血往往会导致脑损伤甚至死亡[21]。在早产儿的甲状腺无法满足产后需求时,早产儿的神经发育问题与缺乏母体甲状腺激素有关[22]。
- 心血管并发症:动脉导管未于出生后关闭可导致开放性动脉导管(PDA)。
- 呼吸道并发症:常见,特别是呼吸窘迫综合征(RDS或IRDS);另一种状况是慢性肺部疾病(以前称为支气管发育不良或BPD)。
- 肠胃道和代谢并发症:新生儿低血糖、喂食困难、早产儿佝偻症、低钙血症、腹股沟疝气和坏死性小肠结肠炎(NEC)
- 血液学并发症:早产儿贫血、血小板低下和可导致核黄疸的高胆红素血症(黄疸)。
- 感染:败血症、肺炎和尿路感染
一项研究显示,在241名目前就学中的22至25周出生之早产儿童中发现,46%患有严重或中度残疾,如脑瘫、视力或听力下降、学习问题。34%为轻度残疾,20%为无残疾,12%为脑瘫[23][24]。
风险因素
编辑早产的确切原因很难判定,但可能是多种因素并合的结果。高达50%的早产无法确定原因[来源请求],因为生产本来就是一涉及许多因素的复杂过程。目前借由诸多可信的证据已辨认出有4种可能导致早产的危险因子:早熟性胎儿内分泌刺激、子宫过度扩张(胎盘早期剥离)、蜕膜(decidual)出血及子宫内炎症或感染[25]。
若能判别出孕妇是否属于早产高风险群,保健服务部门就可以为她们提供特别的照护以延缓分娩的时间,或确保她们能在最好的地点生产(例如在设有新生儿加护病房的医院)。风险评量系统现被视为是判别早产高风险孕妇的可能途径,然而目前还缺乏对此评量系统信效度的研究。因此采用这个系统究竟能否达到延长妊娠期以及减少早产儿的数量的目的,其实并不清楚[26]。
母体因素
编辑| 风险因素 | 相对风险 或比值比[27] |
95% 置信区间[27] |
|---|---|---|
| 黑人种族/血统 | 2.0 | 1.8–2.2 |
| 菲律宾血统[28] | 1.7 | 1.5–2.1 |
| BMI过高或过低 | 0.96 | 0.66–1.4 |
| 怀孕体重增加过多或过少 | 1.8 | 1.5–2.3 |
| 母亲身高矮小 | 1.8 | 1.3–2.5 |
| 自发性早产史 | 3.6 | 3.2–4.0 |
| 单身/未婚[29] | 1.2 | 1.03–1.28 |
| 细菌性阴道炎 | 2.2 | 1.5–3.1 |
| 无症状菌尿 | 1.1 | 0.8–1.5 |
| 牙周炎 | 1.6 | 1.1–2.3 |
| 低社会经济地位 | 1.9 | 1.7–2.2 |
| 子宫颈短 | 2.9 | 2.1–3.9 |
| 胎儿纤维连接蛋白 | 4.0 | 2.9–5.5 |
| 衣原体感染 | 2.2 | 1.0–4.8 |
| 乳糜泻 | 1.4[30] | 1.2–1.6[30] |
有许多的因子已可认定与高早产风险有关,例如孕妇的年龄在18岁以下[31],另外孕妇的身高和体重也可能造成部分影响[32]。
此外,在美国和英国黑人女性的早产率达15-18%,比白人女性高出一倍以上。菲律宾人也是早产的高风险群,据信在美国出生的菲律宾人中有将近11-15%是早产儿(相较之下,其他亚洲地区族群仅7.6%、白人仅7.8%)[33]。菲律宾女性的早产率排名世界第8,在前10名中是唯一非属非洲地区的国家,因此身为菲律宾裔本身就是一个巨大的风险因子[34]。不过这种情形在其他亚洲人族群或西班牙裔移民当中并不存在。迄今仍然无法解释为什么不同族群间会有早产率的差异[31]。
怀孕间隔时间长短也是风险因子之一。如果第2次受孕距上次分娩仅有6个月甚至更短,则该孕妇早产的机率会提高2倍[35]。对于工作性质和从事劳力工作是否会提高早产的机率,相关研究的结论虽然有不同的看法,但高压环境、高强度劳动以及长工时已被认定应与早产有关[31]。
自然流产或人工流产的历史与早产风险的增加有些许关系,随著堕胎数量的增加,风险也随之增加,尽管尚不清楚这种增加是由堕胎引起的,还是一些和堕胎混淆的风险因素(例如:社会经济地位)[36]。若以医学方程终止妊娠的妇女没有表现出更高的风险[37]。不符期待的怀孕或非预期怀孕也是早产的危险因素[38]。
孕产妇的营养充足很重要,BMI低的妇女早产风险会增加[39]此外,营养状况不佳的女性也可能缺乏维生素和矿物质。充足的营养对于胎儿发育至关重要,低饱和脂肪和低胆固醇饮食可能有助于降低早产风险[40]。肥胖并不直接导致早产[41];然而,它与糖尿病和高血压有关,而这两项都是危险因素[31]。在某种程度上,这些个体可能持续的有下列潜在病症(子宫畸形、高血压、糖尿病)。
患有乳糜泻的妇女发生早产的风险较高[30],当乳糜泻未被诊断和治疗时,早产的风险更高[42]。
婚姻状况与早产风险有关。一项对芬兰25,373例怀孕的研究显示,未婚母亲的早产比已婚母亲多(P = 0.001)[29]。婚外怀孕的早产比例会增加20%,即使在芬兰提供免费产妇护理的时期中也一样。 1990年至1997年在魁北克省对720,586名新生儿进行的一项研究显示,与普通法结婚(即同居伴侣)或未婚父母相比,合法已婚母亲的胎儿早产的风险较低[43][已过时]。
遗传构成是早产因果关系的一个因素。 遗传因素一直是影响菲律宾人早产的一个重要因素,因为菲律宾人有大量的突变症,这些突变会增加其早产机率[33]。早产风险在同代和跨代中的增加都已有证明[44]。没有发现和早产有关的单一基因。
生育能力低下与早产有关。尝试超过1年的夫妇与在尝试自发受孕前尝试不到1年的夫妇相比,早产的调整比值比为1.35(95%信赖区间1.22-1.50)[45]。体外受精胚胎植入(IVF)后怀孕比尝试自发怀孕超过1年带来更大的早产风险,调整后的比值比为1.55(95%CI 1.30-1.85)[45]。
怀孕期间的因素
编辑使用刺激卵巢释放多个卵子的生育药物,以及移植多个胚胎已认为是早产的重要因素。产妇的健康条件增加了早产的风险,通常必须诱导分娩的疾病包括高血压[46]、妊娠毒血症[47]、妊娠糖尿病[48]、哮喘、甲状腺疾病和心脏疾病。
许多女性因为解剖上的问题,让婴儿提早生产。有些女性的宫颈较弱或较短[46] (早产的最强预测因子)[49][50][51]。怀孕期间阴道出血的女性早产风险较高。虽然妊娠晚期出血可能是前置胎盘或胎盘早剥的征兆 - 早产常见的情况 - 即使早期出血不是由这些疾病引起的,也与较高的早产率有关[52]。羊水量异常的妇女,无论是过多(羊水过多)或过少(羊水过少),都有风险[31]。女性的精神状态具有重要意义。焦虑[53]和重度抑郁症与早产有关[31]。
在怀孕期间使用烟草,可卡因和过量酒精会增加早产的机会。烟草是怀孕期间最常滥用的药物,对低出生体重的影响很大[54]。先天性障碍的婴儿早产的风险较高[55]。
怀孕前接触二手烟和/或吸烟会影响早产的可能性。世界卫生组织于2014年3月发表了相关的国际研究[56]。
抗甲状腺抗体的存在与早产风险增加相关,比值比为1.9和95%置信区间为1.1-3.5[57]。
2004年关于亲密伴侣暴力与出生结果之间关系的30项研究的系统评价结论认为,受虐待的孕妇的早产和其他不良后果(包括死亡)高于未受虐待的妇女[58]。
尼日利亚的腹部按摩传统疗法已被证明造成尼日利亚早产妇女中的19%早产,以及母亲和婴儿的许多其他不良后果T[59],不过这和由经过全面培训和授权的按摩治疗师或在怀孕期间接受过训练以提供按摩的重要他人进行的按摩是不同的,后面的这些按摩已经证明在怀孕期间有很多正面结果,包括早产减少,抑郁症减少,减低皮质醇,减少焦虑[60]。
感染
编辑早产的感染频率与孕龄呈负相关。生殖支原体感染与早产和自然流产的风险增加有关[61]。
传染性微生物可通过手术上行,形成血肿,医源性感染,或通过输卵管逆行。从蜕膜可以到达羊膜和绒毛膜,羊水和胎儿之间的空间。绒毛膜羊膜炎也可能导致母亲败血症。胎儿感染与早产和严重的长期残疾有关,包括脑瘫[62]。
由于这种情况在美国和英国的黑人女性中更为普遍,因此有人建议对这些人群中较高的早产率进行解释。有人认为,怀孕前或怀孕期间的细菌性阴道病可能会影响导致早产的蜕膜炎症反应。称为有氧性阴道炎的病症可能是早产的严重危险因素;以前的几项研究未能认识到有氧性阴道炎和细菌性阴道炎之间的差异,这可能解释了结果中的一些矛盾[63]。
有一个对于怀孕中期及后期(怀孕13至42周)孕妇使用预防性抗生素(以预防感染)的综述,其中指出对于有细菌性阴道炎的孕妇而言,其早产的比例有降低了,抗生素也减少了在足月妊娠之前就破水的数量,减少了分娩后子宫内膜感染(子宫内膜炎)及淋球菌感染的风险,不过对于没有细菌性阴道炎的孕妇而言,没有降低其早产及提早破水的比例。此研究的许多参与者之后没有继续再追踪,因此不知道抗生素对孕妇或婴儿的长期影响。此领域还需要更多的研究,来确认在怀孕中期及后期给予抗生素的影响[65]。
许多不同的母体细菌感染都和早产有关,例如肾盂肾炎、无症状菌尿、肺炎、阑尾炎。有一个针对无症状菌尿的孕妇给予抗生素的综述研究,其研究品质不高,不过其中指出给予抗生素可以减少早产,也可以减少新生儿体重过低的比例[66]。另一个研究指出,抗生素只给一剂,效果不如完整的一个疗程,可是其副作用也比较少[67]。综述研究最后建议需针对孕妇无症状菌尿的最佳治疗方式作更深入的研究[66]。
另外一个综述研究指出,定期针对下生殖道感染进行检查的孕妇,其早产的比例比在下生殖道有症状时才检查的孕妇要低[68]。定期检查的孕妇,其新生儿体重过轻的比例也比较少,不过此综述只是根据一个研究所得,需要更多的研究来佐证[68]。
目前已有许多趼究发现牙周炎和早产有关[69][70]。相反的,病毒型感染多半不是早产的主要危险因子,只有造成显著发烧的才会比较有关[31]。
基因
编辑一般认为早产和母亲的遗传因素有些关系[71],预估的遗传比例是34%。不过家中早产的发生情形不太能绘出清楚的遗传模式,因此支持早产是具有多基因性质的非孟德尔性状的观点[72]。
参见
编辑- 羟芐羟麻黄碱(ritodrine、利托君、子宫松弛药)
参考文献
编辑- ^ 1.0 1.1 1.2 1.3 Preterm Labor and Birth: Condition Information. www.nichd.nih.gov. 2014-03-11 [2015-03-07]. (原始内容存档于2015-04-02).
- ^ What are the symptoms of preterm labor?. www.nichd.nih.gov/. 2013-06-11 [2015-03-07]. (原始内容存档于2015-04-02).
- ^ 3.0 3.1 3.2 3.3 3.4 3.5 World Health Organization. Preterm birth Fact sheet N°363. who.int. November 2014 [2015-03-06]. (原始内容存档于2015-03-07).
- ^ What are the risk factors for preterm labor and birth?. www.nichd.nih.gov/. 2014-11-03 [2015-03-07]. (原始内容存档于2015-04-05).
- ^ What causes preterm labor and birth?. www.nichd.nih.gov. 2014-11-03 [2015-03-07]. (原始内容存档于2015-04-02).
- ^ What treatments are used to prevent preterm labor and birth?. www.nichd.nih.gov. 2014-11-03 [2015-03-07]. (原始内容存档于2015-04-02).
- ^ What treatments can reduce the chances of preterm labor & birth?. www.nichd.nih.gov. 2013-06-11 [2015-03-07]. (原始内容存档于2015-04-02).
- ^ Haram, K; Mortensen, JH; Morrison, JC. Tocolysis for acute preterm labor: does anything work.. The journal of maternal-fetal & neonatal medicine : the official journal of the European Association of Perinatal Medicine, the Federation of Asia and Oceania Perinatal Societies, the International Society of Perinatal Obstetricians. 2014-07-03: 1–8. PMID 24990666.
- ^ GBD 2013 Mortality and Causes of Death, Collaborators. Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013.. Lancet. 2014-12-17. PMID 25530442. doi:10.1016/S0140-6736(14)61682-2.
- ^ Cloherty, John P. Care of the Extremely Low Birth Weight Infant. Manual of neonatal care 7th ed. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. 2012: 146 [2015-07-13]. ISBN 9781608317776. (原始内容存档于2019-05-20).
- ^ Jarjour, IT. Neurodevelopmental Outcome After Extreme Prematurity: A Review of the Literature.. Pediatric neurology. February 2015, 52 (2): 143–152. PMID 25497122.
- ^ Steer P. The epidemiology of preterm labour. British Journal of Obstetrics & Gynaecology. 2005, 112 (Suppl 1): 1–3. PMID 15715585. doi:10.1111/j.1471-0528.2005.00575.x.
- ^ Saigal S, Doyle LW. An overview of mortality and sequelae of preterm birth from infancy to adulthood. The Lancet. 2008, 371 (9608): 261–269. ISSN 0140-6736. PMID 18207020. doi:10.1016/S0140-6736(08)60136-1.
- ^ 14.0 14.1 Urquhart, Christine; Currell, Rosemary; Harlow, Francoise; Callow, Liz. Home uterine monitoring for detecting preterm labour. The Cochrane Database of Systematic Reviews. 2017-02-15, 2: CD006172. ISSN 1469-493X. PMID 28205207. doi:10.1002/14651858.CD006172.pub4.
- ^ Mathew TJ, MacDorman MF. Infant Mortality Statistics from the 2003 Period Linked Birth/Infant Death Data Set. National Vital Statistics Reports. 2006, 54 (16).
- ^ Kaempf JW, Tomlinson M, Arduza C, Anderson S, Campbell B, Ferguson LA, Zabari M, Stewart VT. Medical staff guidelines for periviability pregnancy counseling and medical treatment of extremely premature infants. Pediatrics. 2006, 117 (1): 22–29. PMID 16396856. doi:10.1542/peds.2004-2547. (原始内容存档于2008-03-18). — in particular see TABLE 1 Survival and Neurologic Disability Rates Among Extremely Premature Infants 互联网档案馆的存档,存档日期12 June 2008.
- ^ Morgan MA, Goldenberg RL, Schulkin J. Obstetrician-gynecologists' practices regarding preterm birth at the limit of viability. Journal of Maternal-Fetal and Neonatal Medicine. 2008, 21 (2): 115–121. PMID 18240080. doi:10.1080/14767050701866971.
- ^ American College of Obstetricians and Gynecologists; Society for Maternal-Fetal Medicine. Obstetric Care consensus No. 6: Periviable Birth. Obstetrics and Gynecology. October 2017, 130 (4): e187–e199. ISSN 1873-233X. PMID 28937572. doi:10.1097/AOG.0000000000002352.
- ^ Arzuaga BH, Lee BH. Limits of Human Viability in the United States: A Medicolegal Review. Pediatrics. 2011, 128 (6): 1047–1052. PMID 22065266. doi:10.1542/peds.2011-1689.
- ^ Lambert, Scott R.; Lyons, Christopher J. Taylor and Hoyt's pediatric ophthalmology and strabismus. Lambert, Scott R.,, Lyons, Christopher J. Fifth. Edinburgh. 2016-10-31. ISBN 9780702066160. OCLC 960162637.
- ^ 21.0 21.1 March of Dimes --> Neonatal Death 互联网档案馆的存档,存档日期24 October 2014. Retrieved on November 11, 2014
- ^ Berbel P, Navarro D, Ausó E, Varea E, Rodríguez AE, Ballesta JJ, Salinas M, Flores E, Faura CC, de Escobar GM. Role of late maternal thyroid hormones in cerebral cortex development: an experimental model for human prematurity. Cerebral Cortex. June 2010, 20 (6): 1462–75 [2019-05-07]. PMC 2871377 . PMID 19812240. doi:10.1093/cercor/bhp212. (原始内容存档于2020-03-13).
- ^ Marlow N, Wolke D, Bracewell MA, Samara M. Neurologic and Developmental Disability at Six Years of Age after Extremely Preterm Birth. The New England Journal of Medicine. 2005-01-06, 352 (1): 9–19. PMID 15635108. doi:10.1056/NEJMoa041367.
- ^ Extreme preemies face long-term disabilities. (原始内容存档于2010-12-02).
- ^ Behrman, Richard E.; Butler, Adrienne Stith; Outcomes, Institute of Medicine (US) Committee on Understanding Premature Birth and Assuring Healthy. Biological Pathways Leading to Preterm Birth. National Academies Press (US). 2007 [2019-05-11]. (原始内容存档于2020-02-13) (英语).
- ^ Davey, MA; Watson, L; Rayner, JA; Rowlands, S. Risk-scoring systems for predicting preterm birth with the aim of reducing associated adverse outcomes. The Cochrane Database of Systematic Reviews. 2015-10-22, 10 (10): CD004902. PMID 26490698. doi:10.1002/14651858.CD004902.pub5.
- ^ 27.0 27.1 Unless otherwise given in boxes, reference is: Van Os, M.; Van Der Ven, J.; Kazemier, B.; Haak, M.; Pajkrt, E.; Mol, B. W.; De Groot, C. Individualizing the risk for preterm birth: An overview of the literature. Expert Review of Obstetrics & Gynecology. 2013, 8 (5): 435–442. doi:10.1586/17474108.2013.825481.
- ^ Archived copy (PDF). [2014-08-08]. (原始内容存档 (PDF)于2014-08-08).
- ^ 29.0 29.1 Raatikainen K, Heiskanen N, Heinonen S. Marriage still protects pregnancy. BJOG. 2005, 112 (10): 1411–6. PMID 16167946. doi:10.1111/j.1471-0528.2005.00667.x.
- ^ 30.0 30.1 30.2 Tersigni, C.; Castellani, R.; de Waure, C.; Fattorossi, A.; De Spirito, M.; Gasbarrini, A.; Scambia, G.; Di Simone, N. Celiac disease and reproductive disorders: meta-analysis of epidemiologic associations and potential pathogenic mechanisms. Human Reproduction Update. 2014, 20 (4): 582–593. ISSN 1355-4786. PMID 24619876. doi:10.1093/humupd/dmu007.
- ^ 31.0 31.1 31.2 31.3 31.4 31.5 31.6 Goldenberg RL, Culhane JF, Iams JD, Romero R. Epidemiology and causes of preterm birth. The Lancet. 2008, 371 (9606): 75–84. PMID 18177778. doi:10.1016/S0140-6736(08)60074-4.
- ^ Merck. Risk factors present before pregnancy. Merck Manual Home Edition. Merck Sharp & Dohme. (原始内容存档于2010-08-17).
- ^ 33.0 33.1 Preterm birth by Filipino women linked to genetic mutational change. [2014-08-08]. (原始内容存档于2014-08-11).
- ^ Smart Parenting: The Filipino Parenting Authority. [2014-08-09]. (原始内容存档于2014-08-14).
- ^ Smith GC, Pell JP, Dobbie R. Interpregnancy interval and risk of preterm birth and neonatal death: retrospective cohort study. British Medical Journal. 2003, 327 (7410): 313–0. PMC 169644 . PMID 12907483. doi:10.1136/bmj.327.7410.313.
- ^ The Care of Women Requesting Induced Abortion (PDF). Evidence-based Clinical Guideline No. 7. Royal College of Obstetricians and Gynaecologists: 44, 45. November 2011 [2013-05-31]. (原始内容 (PDF)存档于2012-05-29).
- ^ Virk J, Zhang J, Olsen J. Medical Abortion and the Risk of Subsequent Adverse Pregnancy Outcomes. New England Journal of Medicine. 2007, 357 (7): 648–653. PMID 17699814. doi:10.1056/NEJMoa070445.
- ^ Shah PS, Balkhair T, Ohlsson A, Beyene J, Scott F, Frick C. Intention to become pregnant and low birth weight and preterm birth: a systematic review.. Maternal and Child Health Journal. February 2011, 15 (2): 205–16. PMID 20012348. doi:10.1007/s10995-009-0546-2.
- ^ Hendler I, Goldenberg RL, Mercer BM, Iams JD, Meis PJ, Moawad AH, MacPherson CA, Caritis SN, Miodovnik M, Menard KM, Thurnau GR, Sorokin Y. The preterm prediction study: association between maternal body mass index (BMI) and spontaneous preterm birth. American Journal of Obstetrics & Gynecology. 2005, 192 (3): 882–886. PMID 15746686. doi:10.1016/j.ajog.2004.09.021.
- ^ Cholesterol Lowering Diet for Pregnant Women May Help Prevent Preterm Birth. British Medical Journal. 2005, 331 (7525): 0–e. PMC 1283258 . doi:10.1136/bmj.331.7525.0-e.
- ^ Tsur, A.; Mayo, J. A.; Wong, R. J.; Shaw, G. M.; Stevenson, D. K.; Gould, J. B. 'The obesity paradox': a reconsideration of obesity and the risk of preterm birth. Journal of Perinatology. 2017-07-27, 37 (10): 1088–1092. ISSN 1476-5543. PMID 28749482. doi:10.1038/jp.2017.104.
- ^ Saccone G, Berghella V, Sarno L, Maruotti GM, Cetin I, Greco L, Khashan AS, McCarthy F, Martinelli D, Fortunato F, Martinelli P. Celiac disease and obstetric complications: a systematic review and metaanalysis. Am J Obstet Gynecol. 2015-10-09, 214 (2): 225–34. PMID 26432464. doi:10.1016/j.ajog.2015.09.080.
- ^ Luo ZC, Wilkins R, Kramer MS. Disparities in pregnancy outcomes according to marital status and cohabitation status. Obstetrics & Gynecology. 2004, 103 (6): 1300–7. PMID 15172868. doi:10.1097/01.AOG.0000128070.44805.1f.
- ^ Bhattacharya S, Raja EA, Mirazo ER, Campbell DM, Lee AJ, Norman JE, Bhattacharya S. Inherited Predisposition to Spontaneous Preterm Delivery. Obstetrics & Gynecology. 2010, 115 (6): 1125–33. PMID 20502281. doi:10.1097/AOG.0b013e3181dffcdb. 简明摘要.
- ^ 45.0 45.1 Pinborg A, Wennerholm UB, Romundstad LB, Loft A, Aittomaki K, Söderström-Anttila V, Nygren KG, Hazekamp J, Bergh C. Why do singletons conceived after assisted reproduction technology have adverse perinatal outcome? Systematic review and meta-analysis. Human Reproduction Update. 2012, 19 (2): 87–104. PMID 23154145. doi:10.1093/humupd/dms044.
- ^ 46.0 46.1 Goldenberg RL, Iams JD, Mercer BM, Meis PJ, Moawad AH, Copper RL, Das A, Thom E, Johnson F, McNellis D, Miodovnik M, Van Dorsten JP, Caritis SN, Thurnau GR, Bottoms SF. The preterm prediction study: the value of new vs standard risk factors in predicting early and all spontaneous preterm births. NICHD MFMU Network. American Journal of Public Health. 1998, 88 (2): 233–238. PMC 1508185 . PMID 9491013. doi:10.2105/AJPH.88.2.233.
- ^ Bánhidy F, Acs N, Puhó EH, Czeizel AE. Pregnancy complications and birth outcomes of pregnant women with urinary tract infections and related drug treatments. Scandinavian Journal of Infectious Diseases. 2007, 39 (5): 390–397. PMID 17464860. doi:10.1080/00365540601087566.
- ^ Rosenberg TJ, Garbers S, Lipkind H, Chiasson MA. Maternal obesity and diabetes as risk factors for adverse pregnancy outcomes: differences among 4 racial/ethnic groups. American Journal of Public Health. 2005, 95 (9): 1545–1551. PMC 1449396 . PMID 16118366. doi:10.2105/AJPH.2005.065680.
- ^ To MS, Skentou CA, Royston P, Yu CK, Nicolaides KH. Prediction of patient-specific risk of early preterm delivery using maternal history and sonographic measurement of cervical length: a population-based prospective study. Ultrasound in Obstetrics & Gynecology. 2006, 27 (4): 362–367. PMID 16565989. doi:10.1002/uog.2773.
- ^ Fonseca EB, Celik E, Parra M, Singh M, Nicolaides KH. Progesterone and the risk of preterm birth among women with a short cervix. New England Journal of Medicine. 2007, 357 (5): 462–469. PMID 17671254. doi:10.1056/NEJMoa067815.
- ^ Romero R. Prevention of spontaneous preterm birth: the role of sonographic cervical length in identifying patients who may benefit from progesterone treatment. Ultrasound in Obstetrics & Gynecology. 2007, 30 (5): 675–686. PMID 17899585. doi:10.1002/uog.5174. (原始内容存档于2013-01-05).
- ^ Krupa FG, Faltin D, Cecatti JG, Surita FG, Souza JP. Predictors of preterm birth. International Journal of Gynecology & Obstetrics. 2006, 94 (1): 5–11. PMID 16730012. doi:10.1016/j.ijgo.2006.03.022.
- ^ Dole N, Savitz DA, Hertz-Picciotto I, Siega-Riz AM, McMahon MJ, Buekens P. Maternal stress and preterm birth. American Journal of Epidemiology. 2003, 157 (1): 14–24. PMID 12505886. doi:10.1093/aje/kwf176. (原始内容存档于2007-10-08).
- ^ Parazzini F, Chatenoud L, Surace M, Tozzi L, Salerio B, Bettoni G, Benzi G. Moderate Alcohol Drinking and Risk of Preterm Birth. European Journal of Clinical Nutrition. 2003, 57 (10): 1345–9. PMID 14506499. doi:10.1038/sj.ejcn.1601690.
- ^ Dola SM, Gross SJ, Merkatz IR, et al. The Contribution of Birth Defects to Preterm Birth and Low Birth Weight. Obstetrics & Gynecology. 2007, 110 (2, Part 1): 318–324. PMID 17666606. doi:10.1097/01.AOG.0000275264.78506.63.
- ^ The Lancet28. März 2014: Effect of smoke-free legislation on perinatal and child health: a systematic review and meta-analysis (页面存档备份,存于互联网档案馆). This study is registered with PROSPERO, number CRD42013003522
- ^ van den Boogaard E, Vissenberg R, Land JA, van Wely M, van der Post JA, Goddijn M, Bisschop PH. Significance of (sub)clinical thyroid dysfunction and thyroid autoimmunity before conception and in early pregnancy: A systematic review. Human Reproduction Update. 2011, 17 (5): 605–619. PMID 21622978. doi:10.1093/humupd/dmr024.
- ^ Boy A, Salihu HM. Intimate partner violence and birth outcomes: a systematic review. Int J Fertil Womens Med. 2004, 49 (4): 159–64.
- ^ Ugboma HA, Akani CI. Abdominal massage: another cause of maternal mortality. Niger J Med. 2004, 13 (3): 259–62. PMID 15532228.
- ^ Field T, Deeds O, Diego M, Hernandez-Reif M, Gauler A, Sullivan S, Wilson D, Nearing G. Benefits of combining massage therapy with group interpersonal psychotherapy in prenatally depressed women. J Bodyw Mov Ther. 2009, 13 (4): 297–303. PMC 2785018 . PMID 19761951. doi:10.1016/j.jbmt.2008.10.002.
- ^ Lis, R.; Rowhani-Rahbar, A.; Manhart, L. E. Mycoplasma genitalium Infection and Female Reproductive Tract Disease: A Meta-Analysis. Clinical Infectious Diseases. 2015, 61 (3): 418–26. ISSN 1058-4838. PMID 25900174. doi:10.1093/cid/civ312.
- ^ Schendel, D. E. Infection in pregnancy and cerebral palsy. Journal of the American Medical Women's Association (1972). 2001, 56 (3): 105–108. ISSN 0098-8421. PMID 11506145.
- ^ Donders, G; Bellen, G; Rezeberga, D (2011). "Aerobic vaginitis in pregnancy". BJOG [S.l.: s.n.] 118 (10): 1163–70. doi:10.1111/j.1471-0528.2011.03020.x. PMID 21668769
- ^ Roberts, Christine L; Algert, Charles S; Rickard, Kristen L; Morris, Jonathan M. Treatment of vaginal candidiasis for the prevention of preterm birth: a systematic review and meta-analysis. Systematic Reviews. 2015, 4 (1): 31. ISSN 2046-4053. PMC 4373465 . PMID 25874659. doi:10.1186/s13643-015-0018-2.
- ^ Thinkhamrop, J; Hofmeyr, GJ; Adetoro, O; Lumbiganon, P; Ota, E. Antibiotic prophylaxis during the second and third trimester to reduce adverse pregnancy outcomes and morbidity. The Cochrane Database of Systematic Reviews. 2015-06-20, 6 (6): CD002250. PMID 26092137. doi:10.1002/14651858.CD002250.pub3.
- ^ 66.0 66.1 Smaill, FM; Vazquez, JC. Antibiotics for asymptomatic bacteriuria in pregnancy. The Cochrane Database of Systematic Reviews. 2015-08-07, 8 (8): CD000490. PMID 26252501. doi:10.1002/14651858.CD000490.pub3.
- ^ Widmer, M; Lopez, I; Gülmezoglu, AM; Mignini, L; Roganti, A. Duration of treatment for asymptomatic bacteriuria during pregnancy. The Cochrane Database of Systematic Reviews. 2015-11-11, 11 (11): CD000491. PMID 26560337. doi:10.1002/14651858.CD000491.pub3.
- ^ 68.0 68.1 Sangkomkamhang, US; Lumbiganon, P; Prasertcharoensuk, W; Laopaiboon, M. Antenatal lower genital tract infection screening and treatment programs for preventing preterm delivery. The Cochrane Database of Systematic Reviews. 2015-02-01, 2 (2): CD006178. PMID 25922860. doi:10.1002/14651858.CD006178.pub3.
- ^ Jeffcoat MK, Geurs NC, Reddy MS, Cliver SP, Goldenberg RL, Hauth JC. Periodontal Infection and Preterm Birth. Journal of the American Dental Association. 2001, 132 (7): 875–880. PMID 11480640. doi:10.14219/jada.archive.2001.0299.
- ^ Pregnancy and Oral Health - United Concordia Dental. [2015-01-19]. (原始内容存档于2015-01-20).
- ^ Kistka ZA, DeFranco EA, Ligthart L, Willemsen G, Plunkett J, Muglia LJ, Boomsma DI. Heritability of parturition timing: an extended twin design analysis.. American Journal of Obstetrics and Gynecology. 2008, 199 (1): 43.e1–5 [2019-05-29]. PMID 18295169. doi:10.1016/j.ajog.2007.12.014. (原始内容存档于2020-03-13).
- ^ Zhang G, Feenstra B, Bacelis J, et al. Genetic Associations with Gestational Duration and Spontaneous Preterm Birth.. The New England Journal of Medicine. 2017, 377 (22): 1156–67. PMC 5561422 . PMID 28877031. doi:10.1056/NEJMoa1612665.